Remón Ruiz, Pablo J.
Dios Fuentes, María Elena
Martínez Ortega, Antonio J.
Hiponatremia
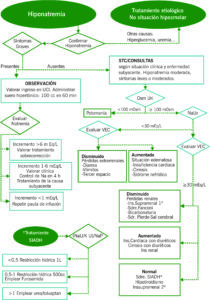
Es la alteración hidroelectrolítica más frecuente. La prevalencia de hiponatremia en adultos está estimada en el 1,72%. La morbimortalidad relacionada con dicha alteración hace relevante su diagnóstico y tratamiento adecuados.
La más importante clasificación de cara a su tratamiento en el área de urgencias es la rapidez en la instauración de la misma. Una hiponatremia moderada-grave de larga cronicidad puede no comprometer la vida del paciente de la misma manera que una hiponatremia leve de instauración rápida, que podría conllevar una situación de emergencia con edema cerebral asociado.
El tratamiento de la hiponatremia se basa, por tanto, en tratamiento de la causa subyacente a la misma en hiponatremias crónicas y en el tratamiento del edema cerebral asociado a hiponatremias agudas.
El primer paso para establecer el diagnóstico de una hiponatremia es confirmar que sea una hiponatremia con osmolaridad plasmática baja.
Para realizar un correcto tratamiento y diagnóstico de la hiponatremia es muy relevante RECOGER MUESTRAS DE SANGRE Y DE ORINA previamente al inicio de tratamiento. La recogida de muestras no debe retrasar un tratamiento emergente.
El objetivo de corrección de natremia no será mayor de 5-8 mEq/L (máximo 10 mEq/L) en 24 horas y 8 mEq/L cada 24 horas siguientes.
| OSMOLALIDAD | CAUSAS |
| <275 mOsm/Kg | Hipotonicidad |
| 275-285 mOsm/Kg | Valorar situación clínica |
| >285 mOsm/Kg | Hiponatremia no hipotónica
|
| PRUEBAS COMPLEMENTARIAS A SOLICITAR | ||
| Urgentes | Sangre | Glucemia, Sodio, Potasio, Creatinina, Urea, Proteínas totales, Osmolaridad (hiponatremias moderadas-graves sintomáticas), GPT, Bilirrubina total, NT-proBNP, Hemograma |
| Orina | Sodio, Potasio, Creatinina, Osmolaridad, pH | |
| Reglada
(Valorar según clínica) |
Sangre | Cortisol plasmático, TSH, T4 libre, perfil lipídico, perfil hepático, ácido úrico, albúmina, proteinograma |
| Orina | Ácido úrico | |
| Imagen
(Valorar tipología urgencia según clínica y sospecha diagnóstica) |
Rx tórax, neuroimagen, ecografía abdominal, TC tórax-abdomen | |
|
Sodio verdadero, ajustado a glucosa (mEq/L) Glucosa medida (mg/dL) |
|||||||
| SODIO MEDIDO | 100 | 200 | 300 | 400 | 500 | 600 | |
| 135
130 125 120 115 110 105 100 |
135
130 125 120 115 110 105 100 |
137
132 127 122 117 112 107 102 |
140
135 130 125 120 115 110 105 |
142
137 132 127 122 117 112 107 |
145
140 135 130 125 120 115 110 |
147
142 137 132 127 122 117 112 |
|
| GRAVEDAD | CRONICIDAD |
| Leve: 130-135 mEq/L
Moderada: 125-129 mEq/L Profunda: <125 mEq/L |
Aguda: <48 horas
Crónica: >48 horas o no conocida |
| SÍNTOMAS | SIGNOS Y SÍNTOMAS |
Moderados
|
Graves
|
| SOBRECORRECCIÓN |
|
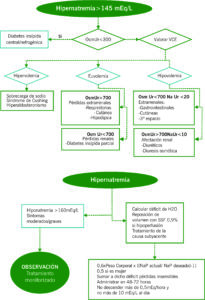
Hipernatremia
La hipernatremia se define como una elevación del sodio plasmático por encima de 145 mEq/L, siempre traduce una situación de hiperosmolaridad. La regulación de la sed a través de la ADH y los osmorreceptoras hipotalámicos previene la hipernatremia en la mayoría de los casos en las que hay acceso libre al agua.
Al igual que la hiponatremia, la hipernatremia puede llevar a una disminución del volumen cerebral desembocando en hemorragias cerebrales y déficits neurológicos.
| SÍNTOMAS | CAUSAS |
| Somnolencia, debilidad, irritabilidad
Temblor, Convulsiones Coma |
Hipotonicidad |
| MECANISMO FISIOPATOLÓGICO | CAUSAS |
| Pérdidas de agua libre | Pérdidas insensibles
|
Pérdidas gastrointestinales
|
|
Pérdidas urinarias
|
|
Alteraciones hipotalámicas
|
|
| Entrada de agua en las células | Convulsiones o ejercicio
Rabdomiolisis |
| Sobrecarga de sodio | Administración de bicarbonato o NaCl
Ingesta de sodio Ingesta de agua de mar |
| CAUSAS DIABETES INSÍPIDA | |
Central
|
Nefrogénica
|
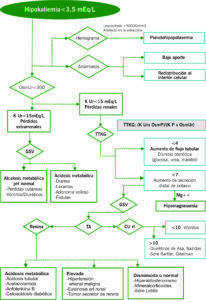
Hipopotasemia
El potasio es el ion intracelular más importante. La ingesta de potasio en nuestra dieta es aproximadamente de 1 mEq/Kg/día.
La regulación ante un aporte extra de potasio se realiza a dos niveles: la primera respuesta más rápida consiste en una distribución del potasio hacia el interior de la célula (estimulado por la insulina, catecolaminas beta-adrenérgicas, aldosterona, alcalosis metabólica) y una segunda fase de ajuste de excreción de potasio en la nefrona distal (favorecido por la aldosterona, el flujo tubular distal, el aporte distal de Na, el pH sistémico).
| SÍNTOMAS | CLASIFICACIÓN |
Neuromusculares
Digestivos
Cardiacos
Renales
|
Leve: 3-3.5 mEq/L
Moderada: 2.5-2.9 mEq/L Grave: <2.5 mEq/L |
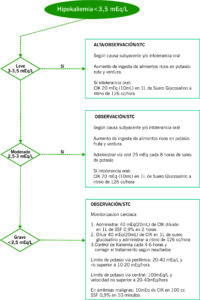
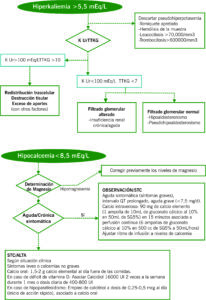
Hiperpotasemia
La hiperpotasemia es una de las alteraciones hidroelectrolíticas más graves por su capacidad de provocar arritmias fatales.
Generalmente de origen multifactorial, los tres elementos que influyen en la hiperpotasemia son: aumento del aporta de potasio, disminución en su eliminación o redistribución hacia el exterior de la célula.
Hoy en día su causa más frecuente es la combinación del uso de inhibidores de la enzima convertidora de la angiotensina, diuréticos ahorradores de potasio o antagonistas de los receptores de la angiotensina II y la presencia de insuficiencia renal.
| SÍNTOMAS | CLASIFICACIÓN |
| Neuromuscular: Parestesias, debilidad, parálisis flácida
Alteración de la conducción cardiaca:
|
Leve: 5.5-6 mEq/L
Moderada: 6.1-7 mEq/L Grave: >7 mEq/L |
| CAUSAS |
Hiperpotasemia ficticia
Incremento del aporte de potasio
Redistribución transcelular
Defecto en la excreción renal
|
Hipocalcemia
La concentración de calcio está regulada por el sistema formado por la PTH (sintetizada en las glándulas paratiroideas), la calcitonina y la Vitamina D (formado por un sistema de hormonas inactivas cuya activación última se da en el riñón).
El calcio sanguíneo está fundamentalmente unido a proteínas (40%, mayoritariamente albúmina), con una pequeña parte formando complejos anionicos. El 50% circula de forma iónica libre y dicha concentración iónica se modifica fundamentalmente en función del pH y la concentración de iones
El primer paso será la determinación de calcio corregido o iónico. La corrección de calcio debe realizarse ajustada por albúmina pero puede realizarse una aproximación con proteínas totales.
Ca corregido= Ca medido + (4-albuminemia)
Ca corregido= Ca medido / (0.55+(Proteínas totales/16))
Para el diagnóstico etiológico de la hipocalcemia es necesaria la determinación de Magnesio plasmático, PTH, Vitamina D (25 OH y 1-25 OH), creatinina y fósforo.
| DEFINICIÓN | SÍNTOMAS |
| Concentración de calcio inferior a 8 mg/dL o calcio iónico inferior a 4.65 mg/dL
(0.8 mmol/L) |
|
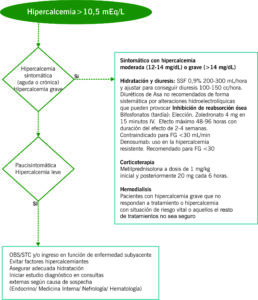
Hipercalcemia
Al igual que en la hipocalcemia, la primera medida es confirmar la presencia de un calcio iónico elevado o un calcio ajustado a albúmina/proteínas elevado para confirmar la hipercalcemia.
La causa fundamental de hipercalcemia es el hiperparatiroidismo y las neoplasias que juntos representan el 90% de las hipercalcemias.
| DEFINICIÓN | SÍNTOMAS |
| Concentración de calcio superior a 10.5 mg/dL o de calcio iónico superior a 5.25 mg/dl
(1.3 mmol/L) |
Flushing, fatiga, perdida de peso
|
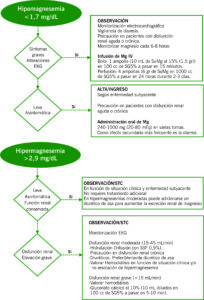
Hipomagnesemia
El magnesio es el catión intracelular más importante. Sólo el 1% del magnesio corporal se encuentra en espacio extracelular, por ello la determinación plasmática de magnesio no refleja su contenido corporal total.
Las concentraciones de magnesio oscilan entre 1.7-2.3 mg/dL.
La absorción de magnesio por la dieta depende de la vitamina D. La excreción es renal con un ajuste en dicho nivel, por lo que es situación de déficit se producirá una excreción muy reducida.
La hipomagnesemia se debe a pérdidas excesivas de Mg a nivel renal o intestinal, por lo que para su determinación etiológica es necesario determinar la excreción fraccional de Mg.
FE Mg = (Mg Ur x Cr P) / ((Mg Px0.7)x Cr Ur) x100.
| CLÍNICA | CAUSAS |
| Grave
(<0.8 mEq/L (0.97 mg/dL)): Tetania, convulsiones, arritmias
Leve (<1.4 mEq/L (1.7 mg/dL)): Irritabilidad neuromuscular, hipocalcemia, hipopotasemia |
Disminución de absorción intestinal
Perdidas digestivas
Disminución de reabsorción tubular
Desplazamientos de LEC
|
Hipermagnesemia
Se define como determinación de magnesio superior a 2 mEq/L (2.4 mg/dL).
Es muy infrecuente en situaciones de función renal normal.
Factores como la hipocalcemia, la hiperpotasemia, la acidosis o la intoxicación por digitálicos favorecen su cardiotoxicidad.
| CLÍNICA | CAUSAS |
| 2.9-4.7 mg/dL: Asintomático
4.8-7.2 mg/dL: Letargia, mareo, rubefacción, náuseas, vómitos, disminución de reflejos 7.3-12.5: Somnolencia, pérdida de reflejos osteotendinosos, hipotensión, cambios EKG (prolongación de PR y QT, ensanchamiento de QRS) >12.5: Bloqueo AV completo, parada cardiorrespiratoria, parálisis muscular, coma. |
Administración de Mg
Movilización rápida de tejidos blandos
Déficit de excreción
Otros
|
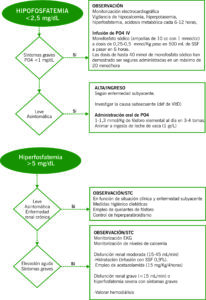
Hipofosfatemia
En plasma el fósforo se une a proteínas en torno a un 12%. Su absorción se estimula a través de la 1,25 hidroxivitamina D en el intestino delgado proximal. La excreción renal de fósforo está mediada por la PTH y el FGF-23. La filtración glomerular es libre y posteriormente se produce una reabsorción del 80-95%.
La hipofosfofatemia consiste en la concentración de fósforo inferior a 2.5 mg/dL.
Para el diagnóstico etiológico de la hipofosfatemia es necesario el cálculo de su excreción fraccional. Una excreción mayor del 5% es compatible con aumento de pérdidas renales.
EF PO4 = 100 x (P Ur x Cr Pl) / (P Pl x Cr Ur)
| CLÍNICA | CAUSAS |
Leve (1-2.5 mg/dL):
Grave (<1 mg/dL):
|
Aumento de excreción renal
Disminución de absorción intestinal
Redistribución intracelular
|
Hiperfosfatemia
En una situación de hiperfosfatemia, el objetivo primordial es estudiar la causa por la que el aporte o movilización extracelular de fósforo está siendo superior a la capacidad de excreción a nivel renal.
| CLÍNICA | CAUSAS |
| Hipocalcemia (por quelación)
Calcificaciones en tejidos blandos Náuseas, vómitos, debilidad Calambres, tetania, convulsiones Insuficiencia renal Prolongación de QT, arritmias, calcifilaxia |
Carga excesiva aguda de fósforo
Redistribución aguda al espacio extracelular
Disminución de excreción renal
|
Bibliografía
- Redondo Navarro B, Catalán Martín P, González Monte ME. Trastornos del equilibrio ácido-base. In: Suárez Pita D, Vargas Romero JC, Salas Jarque J, editors. Manual de Diagnóstico y Terapéutica Médica Hospital Universitario 12 de Octubre. Madrid: MSD; 2016. p. 1113-1126.
- Hoorn EJ, Zietse R. Diagnosis and Treatment of Hyponatremia: Compilation of the Guidelines. J Am Soc Nephrol JASN. mayo de 2017;28(5):1340-9
- Spasovski G, Vanholder R, Allolio B, Annane D, Ball S, Bichet D et Al. Clinical practice guideline on diagnosis and treatment of hiponatremia. Eur H Endocrinol. Marzo de 2014; 170 (3): G1-47
- Calderón de la Barca Gázquez JM, Montero Pérez FJ, Jiménez Murillo L. Alteraciones del equilibrio ácido-básico. In: Jiménez Murillo L, Montero Pérez FJ, editors. Medicina de Urgencias y Emergencias, Guía diagnóstica y protocolos de actuación. Barcelona: Elsevier; 2010. p. 1779-1794.
- Hinton K, et Al. Guidelines for the acute treatment of hypomagnesemia. Acute Hospitals NHS trust. 2016 (INTERNET)
- Gragossian A, Friede R. Hypomagnesemia. En: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing; 2018 [citado 5 de septiembre de 2018]. Disponible en: http://www.ncbi.nlm.nih.gov/books/NBK500003
- Suárez Vargas M, Torres Guinea M, Roca Muñoz A. Alterciones del equilibrio ácido-base. In: Julián Jiménez A, editor. Manual de protocolos y actuación en Urgencias, Hospital Virgen de la Salud Complejo Hospitalario de Toledo. Toledo: Sanofi; 2016. p. 975-982.